
Εκτύπωση
https://www.spartorama.gr/articles/7748/
Διατροφικές οδηγίες και βέλτιστες πρακτικές για τη διαχείριση ασθενών πριν και μετά από βαριατρικές επεμβάσεις
Γράφει ο Δρ. Μπασουράκος Ι. Παναγιώτης Διαιτολόγος-Διατροφολόγος PhD, MSc, BSc, BSc, Registered Nutritionst (Sports/Exercise)

ΠΕΡΙΛΗΨΗ Η παχυσαρκία είναι η υπερβολική αποταμίευση ενέργειας στον
οργανισμό με τη μορφή λίπους και προκαλείται από την τακτική λήψη υπερβολικής
ποσότητας τροφής που η θερμιδική της αξία υπερβαίνει αυτή που το άτομο
καταναλώνει. Οι βαριατρικές χειρουργικές
επεμβάσεις, έχουν γίνει πλέον κοινή μέθοδος διαχείρισης της παχυσαρκίας για την
αποτελεσματική και μόνιμη απώλεια βάρους. Σκοπός του άρθρου είναι να διερευνήσε
τη διατροφική διαχείριση των ασθενών μετά από βαριατρικές επεμβάσεις,
εξετάζοντας τις κατευθυντήριες γραμμές και τη διαθέσιμη βιβλιογραφία σχετικά με
το ζήτημα. Διαπιστώθηκε ότι πολλά στοιχεία των διατροφικών οδηγιών και των
κατευθυντήριων γραμμών βασίζονταν σε περιορισμένη έρευνα, και ως επί το
πλείστων στην γνώμη ειδικών. Οι κατευθυντήριες γραμμές για τη διατροφική
διαχείριση των ασθενών μετά από βαριατρικές επεμβάσεις κατηγοριοποιούνται σε
προεγχειρητική εκτίμηση/ εκπαίδευση, διατροφή κατά την μετεγχειρητική πορεία,
χρήση συμπληρωμάτων διατροφής και μακροχρόνια παρακολούθηση. Η διατροφική διαχείριση είναι σύνθετη και
πρέπει να διατηρηθεί σε μακροχρόνια βάση. Η ύπαρξη καλά τεκμηριωμένων
κατευθυντήριων γραμμών είναι επιτακτική ανάγκη για τη φροντίδα των ατόμων
αυτών, αλλά και για να διασφαλιστεί ότι χρησιμοποιούνται αποτελεσματικά τα
χρήματα που δαπανούνται για την υγειονομική περίθαλψη των ασθενών αυτών. Εισαγωγή Η παχυσαρκία αποτελεί μια περίπλοκη κατάσταση με σοβαρές
κοινωνικές και ψυχολογικές διαστάσεις, που επηρεάζει σχεδόν όλες τις ηλικίες
και κοινωνικοοικονομικές ομάδες του παγκόσμιου πληθυσμού και απειλεί να
κατακλύσει τόσο στις ανεπτυγμένες όσο και αναπτυσσόμενες χώρες. Το 1995,
υπήρξαν περίπου 200 εκατομμύρια παχύσαρκοι ενήλικες σε όλο τον κόσμο και
περίπου άλλα 18 εκατομμύρια παιδιά κάτω των πέντε ετών που ταξινομούνταν ως
υπέρβαρα. Από το έτος 2000, ο αριθμός των παχύσαρκων ενηλίκων έχει αυξηθεί σε
πάνω από 300 εκατομμύρια. Σε αντίθεση με τη συμβατική σοφία, η επιδημία της
παχυσαρκίας δεν είναι περιορισμένη σε βιομηχανικές κοινωνίες και στις
αναπτυσσόμενες χώρες, υπολογίζεται ότι πάνω από 115 εκατομμύρια άνθρωποι
υποφέρουν από προβλήματα που σχετίζονται με παχυσαρκία [1]. Η επιδημία της παχυσαρκίας στην Ελλάδα αλλά και παγκοσμίως,
έχει οδηγήσει στην αναζήτηση πιο αποτελεσματικών μεθόδων για τη μακροπρόθεσμη
απώλεια βάρους. Ενώ η δίαιτα, άσκηση και πιο πρόσφατα, οι φαρμακευτικές
θεραπείες είναι γνωστές επιλογές για την απώλεια βάρους, η απώλεια βάρους μέσω
χειρουργικών επεμβάσεων έχει γίνει μια όλο και πιο αποδεκτή επιλογή. Τα
τελευταία 20 χρόνια, οι χειρουργικές επεμβάσεις για την απώλεια βάρους, επίσης
γνωστές ως βαριατρικές χειρουργικές επεμβάσεις, έχουν γίνει πιο κοινή
διαδικασία [1-3]. Περιλαμβάνουν μείωση του μεγέθους του στομάχου του ασθενούς,
παρακάμπτοντας ένα τμήμα του λεπτού εντέρου, για να μειώσουν την ποσότητα των
θερμίδων που απορροφούνται, ή ένα συνδυασμό και των δύο [2,4]. Οι βαριατρικές επεμβάσεις προκαλούν τεράστιες αλλαγές στις
ζωές όσων επιλέγουν να υποβληθούν σε αυτές. Οι ασθενείς πρέπει να αλλάξουν
δραστικά τις διατροφικές τους συνήθειες, προκειμένου να εξασφαλιστεί ένα επιτυχημένο
αποτέλεσμα από τη χειρουργική επέμβαση [2,5-6]. Κατά συνέπεια, οι χειρουργικές
επεμβάσεις είναι ένα εργαλείο που προορίζεται να βοηθήσει το άτομο που κάνει
τις αλλαγές συμπεριφοράς αυτής και είναι απαραίτητες για την απώλεια του
βάρους. Η διατροφική διαχείριση των ασθενών που έχουν υποβληθεί σε βαριατρικές
επεμβάσεις μπορεί να ταξινομηθεί σε δύο φάσεις: την προεγχειρητική περίοδο και
τη μετεγχειρητική περίοδο. Κάθε φάση έρχεται με το δικό της σύνολο προκλήσεων.
Διάφορες οργανώσεις [6-8] έχουν παράσχει κατευθυντήριες γραμμές σχετικά με την
πιο αποτελεσματική διαχείριση των ατόμων που έχουν υποβληθεί σε βαριατρικές
επεμβάσεις. Υποτίθεται ότι ο στόχος των εν λόγω κατευθυντήριων γραμμών είναι να
μεγιστοποιήσουν την ποιότητα της φροντίδας που λαμβάνουν οι ασθενείς αυτοί. Βαριατρικές Επεμβάσεις Σύμφωνα με την American Society for Metabolic and Bariatric
Surgery, ο αριθμός των βαριατρικών επεμβάσεων που πραγματοποιείται στις
Ηνωμένες Πολιτείες αυξάνεται με ταχείς ρυθμούς [12]. Το 1998 πραγματοποιήθηκαν
13.365 βαριατρικές επεμβάσεις[13], το 2003 103.000, και το 2008 περίπου 220.000
[14]. Οι μεγάλες λίστες αναμονής για την επέμβαση που αναφέρθηκαν, και
λαμβάνοντας υπόψη την υψηλή συχνότητα της παχυσαρκίας στις Ηνωμένες Πολιτείες,
φαίνεται ότι η διαδικασία της αποδοχής και χρήσης θα συνεχίσουν να αυξάνονται
[12]. Οι περισσότεροι ασθενείς που έχουν κάνει την χειρουργική
επέμβαση είναι θηλυκού γένους. Σε μία μέτα-ανάλυση μελετών διαπιστώθηκε ότι
72,6 τοις εκατό των ασθενών είναι γυναίκες σε σύγκριση με άνδρες που αντιπροσώπευαν το
27,4 τοις εκατό των ασθενών που υποβλήθηκαν σε βαριατρικές επεμβάσεις. Ο μέσος όρος
ηλικίας των ασθενών ήταν 38.97 χρόνια, και κυμαίνονταν από 16,20 έως 63,60 ετών
[4,15]. Η εξέταση των σχεδόν 160.000 εγγραφών «νοσηρά παχύσαρκων» ασθενών
διαπίστωσε ότι άτομα που ήταν μη λευκά, άνδρες, φτωχότερων οικονομικά
στρωμάτων, μεγαλύτεροι σε ηλικία, δεν είχαν ιδιωτική ασφάλιση, ήταν λιγότερο
υγιείς και ζούσαν σε αγροτικές περιοχές είχαν σημαντικά χαμηλότερες πιθανότητες
να υποβληθούν σε βαριατρικές επεμβάσεις από εκείνους με τα αντίθετα
χαρακτηριστικά [16]. Τα αποτελέσματα αυτά είναι ανησυχητικά, καθώς τα άτομα
αυτά ανήκουν σε ομάδες στις οποίες η παχυσαρκία είναι περισσότερο διαδεδομένη
[16-17] πιθανότητες επιτυχίας των ασθενών μετά από τη χειρουργική
επέμβαση [7]. Η μακροπρόθεσμη διατροφική διαχείριση της βαριατρική χειρουργικής
επέμβασης είναι σημαντική για τους ασθενείς και μπορεί να είναι περίπλοκη. Υπάρχουν πολλαπλές προκλήσεις που συνδέονται με τη
μετεγχειρητική διατροφική διαχείριση των ασθενών βαριατρικών επεμβάσεων, μερικά
από τα οποία περιλαμβάνουν ελλείψεις βιταμινών και ιχνοστοιχείων, υποσιτισμού
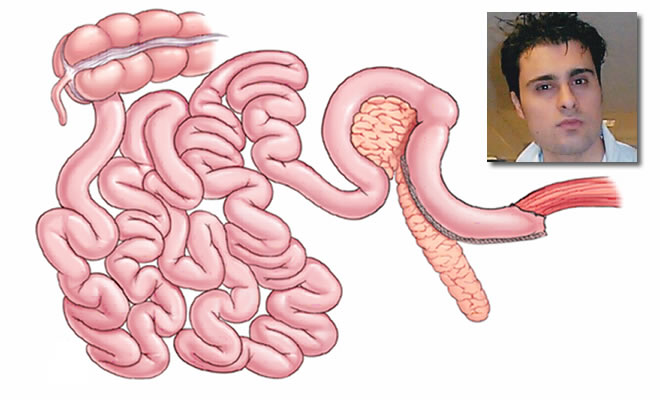
σε σχέση με τις πρωτεΐνες, και πιθανότητες ανάκτησης του βάρους. Το σχήμα που
ακολουθεί δείχνει τις θέσεις απορρόφησης στο γαστρεντερικό σωλήνα, που
αποτυπώνουν πώς παρακάμπτοντας οποιοδήποτε από αυτά τα τμήματα του εντέρου
μπορεί να επηρεάσει κανείς την ικανότητα του σώματος να απορροφήσει τα θρεπτικά
συστατικά μετά από χειρουργική επέμβαση. Αν και οι βαριατρικές χειρουργικές
γίνονται από την δεκαετία του ‘50 [3],
οι κατευθυντήριες γραμμές για τη διατροφική διαχείριση των ασθενών προέρχονται
κυρίως από εμπειρική κυρίως γνώμη και όχι από κλινικές μελέτες [6-7,15]. Βιβλιογραφία [1] World
Health Organization.. Obesity and overweight fact sheet N° 311. Geneva: WHO
(2014). [2]
Angrisani, L., Santonicola A., Iovino, P., Formisano G., Buchwald, H.,
Scopinaro N., Bariatric Surgery Worldwide 2013. Obesity Surgery, 25 (G., 10),
1822–1832 (2015). [3] Saber,
A. A., Elgamal, M. H., & McLeod, M. K. Bariatric surgery: The past, present,
and future. Obesity Surgery, 18(1), 121-128 (2008). [4]
Buchwald, H., Avidor, Y., Braunwald, E., Jensen, M. D., Pories, W., Fahrbach,
K., & Schoelles, K. Bariatric Surgery: A Systematic Review and
Meta-analysis. JAMA, 292(14), 1724-1737. Buchwald, H., & Oien, D. M.
(2009). Metabolic/bariatric surgery Worldwide 2008. Obesity Surgery, 19(12),
1605-1611(2004). [5] Nagle,
A. Bariatric Surgery--A Surgeon΄s Perspective. Journal of the American Dietetic
Association, 110(4), 520-523 (2010). [6] Aills,
L., Blankenship, J., Buffington, C., Furtado, M., & Parrott, J. ASMBS
Allied Health Nutritional Guidelines for the Surgical Weight Loss Patient.
Surgery for Obesity and Related Diseases, 4(5, Supplement 1), S73-S108 (2008). [7]
Mechanick, J. I., Kushner, R. F., Sugerman, H. J., Gonzalez-Campoy, J. M.,
Collazo-Clavell, M. L., Guven, S., Spitz, A. F., Apovian, C. M., Livingston, E.
H., Brolin, R., Sarwer, D. B. Anderson, W. A. & Dixon, J. American
Association of Clinical Endocrinologists, The Obesity Society, and American
Society for Metabolic & Bariatric Surgery Medical Guidelines for Clinical
Practice for the Perioperative Nutritional, Metabolic, and Nonsurgical Support
of the Bariatric Surgery Patient. Surgery for Obesity and Related Diseases,
4(5, Supplement 1), S109-S184 (2008). [8]
Sauerland, S., Angrisani, L., Belachew, M., Chevallier, J. M., Favretti, F.,
Finer, N., Fingerhut, A., Garcia Caballero, M., Guisado Macias, J.A.,
Mittermair, R., Morino, M., Msika, S., Rubino, F., Tacchino, R., Weiner, R.,
& Neugebauer E.A.M. Obesity Surgery: Evidence-based guidelines of the
European Association for Endoscopic Surgery (E.A.E.S). Surgical Endoscopy, 19,
200-221 (2005). [9] Flegal,
K. M., Carroll, M. D., Ogden, C. L., & Curtin, L. R. (2010). Prevalence and
Trends in Obesity Among US Adults, 1999-2008. Jama-Journal of the American
Medical Association, 303(3), 235-241 (2010). [10] Lee,
Y. S. The Role of Genes in the Current Obesity Epidemic. Annals Academy of
Medicine Singapore, 38(1), 45-47 (2009). [11]
National Institutes of Health. (1992). Gastrointestinal surgery for severe
obesity: National Institutes of Health Consensus Development Conference
Statement. In American Journal of Clinical Nutrition. Vol. 55, pp. 615S-619
(1992). [12] Mitka,
M. Surgery for obesity - Demand soars amid scientific, ethical questions.
Journal of the American Medical Association, 289(14), 1761-1762 (2003). [13]
Santry, H. P., Gillen, D. L., & Lauderdale, D. S. Trends in bariatric
surgical procedures. Journal of the American Medical Association, 294,
1909-1917 (2005). [14]
Buchwald, H. Bariatric surgery for morbid obesity: Health implications for
patients, health professionals, and third-party payers. Paper presented at the
2004 ASBS Consensus Conference (2005). [15]
Angrisani L., Lorenzo M. Bariatric Surgery Worldwide: Overview and Results.
Foletto, Rosenthal Springer-Verlag (2014). [16]
Wallace, A. E., Young-Xu, Y., Hartley, D., & Weeks, W. B. Racial,
Socioeconomic, and Rural–Urban Disparities in Obesity-Related Bariatric
Surgery. Obesity Surgery (2010). [17]
Livingston, E. H., & Ko, C. Y. Socioeconomic characteristics of the
population eligible for obesity surgery. Surgery, 135(3), 288-296 (2004). [18]
Hejazi, R. A., Patil, H., & McCallum, R. W. Dumping Syndrome: Establishing
Criteria for Diagnosis and Identifying New Etiologies. Digestive Diseases and
Sciences, 55(1), 117-123 (2010). [19]
Schauer PR, & Ikramuddin S. Laparoscopic surgery for morbid obesity.
Surgical Clinics of North America, 81(81), 1145-1179 (2001). [20]
Schauer, P. R., Ikramuddin, S., Gourash, W., Ramanathan, R., & Luketich, J.
Outcomes After Laparoscopic Roux-en-Y Gastric Bypass for Morbid Obesity. Annals
of Surgery, 232(4), 515-529 (2000). [21]
Vila-Cervantes, A., Borunda, D., Dominguez-Cherit, G., Gamino, R.,
Vargas-Vorackova, F., Gonzalez-Barranco, J., & Herrera, M. Open Versus
Laparoscopic Vertical Banded Gastroplasty: A Randomized Controlled Double Blind
Trial. Obesity Surgery, 12, 812-818 (2002). [22] Leahy,
C. R., Luning, A. Review of Nutritional Guidelines for Patients Undergoing
Bariatric Surgery. Obesity & Bariatrics, 102 (2), 153–160 (2015). [23]
Laville, M., Romon, M., Chavrier, G., Guy-Grand, B., Krempf, M., Chevallier, J.
M., et al. Recommendations Regarding Obesity Surgery. Obesity Surgery, 15(10),
1476-1148 (2005). [24]
Kulick, D., Hark, L., & Deen, D. The Bariatric Surgery Patient: A Growing
Role for Registered Dietitians. Journal of the American Dietetic Association,
110(4), 593-599 (2010). [25]
Wulkan, M. L., & Durham, M. M. Obesity in the United States: is there a
quick fix? Pros and cons of bariatric surgery from the pediatric perspective
(2005). [26]
Buffington, C., Walker, B., Cowan, G. S. M., & Scruggs, D. Vitamin-D
deficiency in the morbidly obese.Obesity Surgery, 3(4), 421-424 (1993). [27]
Fletcher, R. H., & Fairfield, K. N. Vitamins for chronic disease prevention
in adults - Clinical applications. Journal of the American Medical Association,
287(23), 3127-3129 (2002). [28]
Baltasar, A., Serra, C., Perez, N., Bou, R., & Bengochea, M. Clinical
hepatic impairment after the duodenal switch. Obesity Surgery, 14(1), 77-83
(2004). [29]
Faintuch, J., Matsuda, M., Cruz, M., Silva, M. M., Teivelis, M. P., Garrido, A.
B., & Gama-Rodrigues, J. J. Severe protein-calorie malnutrition after
bariatric procedures. Obesity Surgery, 14(2), 175-181 (2004). [30]
Hamoui, N., Anthone, G., & Crookes, P. F. Calcium metabolism in the
morbidly obese. Obesity Surgery, 14(1), 9-12 (2004). [31]
Maclean, L. D., Rhode, B., & Shizgal, H. M. Nutrition after vertical banded
gastroplasty. Annals of Surgery, 206(5), 555-563 (1987). [32]
Rabkin, R. A., Rabkin, J. M., Metcalf, B., Lazo, M., Rossi, M., &
Lehman-Becker, L. B. (2004). Nutritional markers following duodenal switch for
morbid obesity. Obesity Surgery, 14(1), 84-90(2004). [33]
Sallet, P. C., Sallet, J. A., Dixon, J. B., Collis, E., Pisani, C. E., Levy,
A., Bonaldi, F. L., & Cordas, T. A. Eating behavior as a prognostic factor
for weight loss after gastric bypass. Obesity Surgery, 17(4), 445-451(2007). [34]
Karlsson, J., Sjostrom, L., & Sullivan, M. Swedish obese subjects (SOS) -
an intervention study of obesity. Two-year follow-up of health-related quality
of life (HRQL) and eating behavior after gastric surgery for severe obesity. International
Journal of Obesity, 22(2), 113-126(1998). [35]
Miller, K., & Hell, E. Laparoscopic surgical concepts of morbid obesity. Langenbecks
Archives of Surgery, 388(6), 375-384 (2003).
